Кто может быть донором для переливания при лейкозе?
Независимо от того, какое переливание необходимо пациенту, требования к донорам одинаковые. Перед тем, как сдавать кровь, необходимо с точностью знать все свои заболевания и перенесенные возможные операции. Это в первую очередь касается женщин, которые уже рожали или во время лактации.
В обязательном порядке необходимо следить за своим образом жизни перед сдачей за два-три дня. Не разрешается употребление алкоголя, кофе и других бодрящих напитков. Необходимо предоставить перечень всех медицинских препаратов, которые вы, возможно принимали. Это может стать одной из причин несовместимости крови.
Так же перед сдачей крови за 3-4 часа не курить. Что касается количества сдачи, то она тоже определяется индивидуально. Например, женщинам быть донором разрешается не чаще чем раз в два месяца. Только за это время все составляющие могут полностью обновиться. Мужчины могут спокойно сдавать кровь раз в месяц в размере не больше 500 мл.
Совместимость групп крови
Переливание неподходящей донорской крови может спровоцировать острый гемолиз — разрушение клеток крови, в первую очередь эритроцитов, которые составляют их подавляющее большинство.
При разрушении эритроцитов в кровь попадает большое количество упакованного в них гемоглобина — белка, который связывает и транспортирует кислород и углекислый газ. В свободном состоянии гемоглобин не способен переносить газы крови. Более того, эволюция не придумала механизмов выведения из организма большого количества разрушенного белка, и системы выделения (почки и печень) не справляются с этой задачей и отказывают.
Разрушившиеся клетки могут склеиваться друг с другом, образовывая затычки или тромбы и препятствуя попаданию крови к нужным органам и системам. Эти осложнения часто приводят к летальному исходу. В США около 2,5 тысяч пациентов в год погибает в результате острого гемолиза, связанного с ошибками при переливании крови. В России такая статистика не ведется.
Раньше считалось, что люди с первой отрицательной кровью — универсальные доноры, так как их кровь не содержит самых распространенных и иммуногенных антигенов и антител, а люди с четвертой положительной — универсальные реципиенты. Примерно четверть века назад стало очевидно, что универсальных доноров и реципиентов не бывает и переливание разногруппной крови чревато тяжелыми осложнениями вплоть до гибели пациента. Поэтому сегодня трансфузиологи переливают кровь группа в группу, с тестированием на инфекции и совместимость по некоторым антигенам. Только в случае глобальной войны или катастрофы врачи могут прибегать к переливанию разногруппной крови, полученной от универсального первого отрицательного донора — хотя это не безопасно, это лучше, чем ничего. Пациенту можно перелить не более 500 мл такой крови.
Некоторые люди делают нашивки или татуировки с указанием своей группы крови, чтобы в экстренной ситуации врачи сразу же могли сделать трансфузию и спасти человеку жизнь. Как правило, при проведении плановых трансфузий врачи проверяют группу крови пациента, и подобные меры не имеют никакого смысла, кроме эстетического. Но для военных и людей, работающих в экстренных службах, где высока вероятность травмы и массивного кровотечения, имеет смысл разместить группу крови на видном месте, будь то нашивка на форме или жетон, татуировка на плече либо печать в паспорте или офицерском билете. В некоторых случаях даже небольшое промедление может стоить жизни пациента, а определение группы крови в лаборатории занимает от 10 до 40 минут. Поэтому врачу приходится поверить нашивке.
Так как группа крови наследуется по менделевскому закону, довольно часто плод может получить группу крови, которая не совместима с кровью матери по определенным параметрам своего антигенного набора. Групповой конфликт может привести к острому гемолизу либо у матери, либо у плода. Наиболее известна проблема резус-конфликта — иммунного ответа резус-отрицательной матери на антигены в крови резус-положительного плода, при котором у матери образуются антирезусные антитела. Примерно 10% рожениц в мире сталкиваются с проблемой резус или групповых конфликтов.
Как правило, во время беременности кровь плода не попадает в кровоток матери. Поэтому во время первой беременности у матери не вырабатываются антитела к антигену D, и ребенок остается здоровым. Но при родах кровь матери и ребенка смешивается, отчего мать становится восприимчивой к резус-антигену и образует против него антитела. При повторных родах антитела начинают усиленно вырабатываться и разрушать эритроциты. Но существуют надежные способы профилактики развития резус-конфликтов: резус-отрицательным женщинам во время беременности или практически сразу после родов вводится иммуноглобулин — антитела к антигену D, которые разрушают попавшие в их кровь эритроциты ребенка, прежде чем на них успевает отреагировать иммунная система, и через какое-то время самоуничтожаются.
Необходимость переливания крови
Можно сказать, что при данном заболевании переливание только помогает на некоторое время восполнить состояние эритроцитной и тромбоцитной массы. Например, при таких сложных заболеваниях, как лимфома, лейкемия или миелома, пациенты практически всегда нуждаются в таком переливании донорской крови.
При раковых заболеваниях вытеснение здоровых клеток раковыми происходит довольно быстро, поэтому больные почти всегда нуждаются в переливании. Если же не проводить такую процедуру, то жизнь человека может закончиться намного раньше, даже при самом эффективном лечении дорогими препаратами. Так же в дополнении необходима соответствующая химиотерапия, что тоже участвует активно в уничтожении здоровых клеток. Если все время только уничтожать и раковые и кроветворные стволовые клетки, то результат лечения будет отрицательный и человек не выживет.
Особенности у детей
У ребенка перед трансфузией крови нужно установить его собственную группу и резус, а также эти показатели у матери. Эритроциты младенца проверяют при помощи пробы Кумбса на совместимость с донорскими клетками. Если у матери и новорожденного одна группа и резус-фактор, то для диагностики можно взять материнскую сыворотку.
Детям тесты выполняют для обнаружения тех антител, которые новорожденный получил в период внутриутробного развития от матери, так как до 4 месяцев организм их не вырабатывает. Если обнаружена несовместимость с донорскими эритроцитами или при гемолитической анемии берут первую группу крови донора или эритроцитарную массу 0 (I) группы и плазму АВ (IV).
Незнание законов генетики может стать причиной трагедии в семье
Группа крови каждого человека по системе АВ0 является результатом наследования одного антигена от матери, другого от отца. Получая наследственную информацию от обоих родителей, человек в своем фенотипе имеет половину каждого из них, то есть, группа крови родителей и ребенка представляет собой сочетание двух признаков, поэтому может не совпадать с групповой принадлежностью крови отца или матери.
Несовпадения групп крови родителей и ребенка зарождают в головах отдельных мужчин сомнения и подозрения в неверности супруги. Подобное происходит по причине отсутствия элементарных знаний законов природы и генетики, поэтому во избежание трагических ошибок со стороны мужского пола, невежество которого нередко ломает счастливые семейные отношения, считаем необходимым лишний раз разъяснить, откуда у ребенка берется та или иная группа крови по системе АВ0 и привести примеры ожидаемых результатов.
Вариант 1. Если оба родителя имеют первую группу крови: 00(I) x 00(I), то у ребенка будет только первая 0(I) группа, все остальные – исключаются. Это происходит потому, что гены, синтезирующие антигены первой группы крови – рецессивны, они могут проявлять себя только в гомозиготном состоянии, когда никаким другим геном (доминантным) не подавляются.
Вариант 2. У обоих родителей вторая группа А(II). Однако она может быть как гомозиготной, когда два признака одинаковы и доминантны (АА), так и гетерозиготой, представленной доминантным и рецессивным вариантом (А0), поэтому здесь возможны следующие сочетания:
- АА(II) х АА(II) → АА(II);
- АА(II) х А0(II) → АА(II);
- А0(II) х А0(II) → АА(II), А0(II), 00(I), то есть, при такой комбинации родительских фенотипов вероятна как первая, так и вторая группа, третья и четвертая – исключаются.
Вариант 3. У одного из родителей первая группа 0(I), у другого – вторая:
- АА(II) х 00(I) → A0(II);
- A0(II) x 00(I) → А0 (II), 00(I).
Возможные группы у ребенка – А(II) и 0(I), исключаемые – В(III) и АВ(IV).
Вариант 4. В случае комбинации двух третьих групп наследование пойдет по варианту 2: возможной принадлежностью станет третья или первая группа, тогда как вторая и четвертая будут исключены.
Вариант 5. Когда один из родителей имеет первую группу, а второй третью, наследование происходит аналогично варианту 3 – у ребенка возможны В(III) и 0(I), но исключаются А(II) и АВ(IV).
Вариант 6. Группы родителей А(II) и В(III) при наследовании могут давать любую групповую принадлежность системы АВ0 (1, 2, 3, 4). Появление 4 группы крови является примером кодоминантного наследования, когда оба антигена в фенотипе равноправны и в одинаковой мере проявляют себя новым признаком (А + В = АВ):
- АА(II) х ВВ(III) → АВ(IV);
- А0(II) х В0(III) → АВ(IV), 00(I), А0(II), В0(III);
- А0(II) х ВВ(III) → АВ(IV), В0(III);
- В0(III) х АА(II) → АВ(IV), А0(II).
Вариант 7. При сочетании второй и четвертой группы у родителей возможна вторая, третья и четвертая группа у ребенка, первая исключается:
- АА(II) х АВ(IV) → АА(II), АВ(IV);
- А0(II) х АВ(IV) → АА(II), A0(II), В0(III), АВ(IV).
Вариант 8. Аналогичная ситуация складывается и в случае сочетания третьей и четвертой групп: возможными будут A(II), В(III) и АВ(IV), а первая – исключаемой.
- ВВ (III) х АВ(IV) → BB(III), АВ(IV);
- B0(III) х АВ(IV) → А0(II), ВB(III), B0(III), АВ(IV).
Вариант 9 – наиболее интересный. Наличие у родителей 1 и 4 группы крови в результате оборачивается появлением у ребенка второй или третьей группы крови, но никогда – первой и четвертой:
- АВ(IV) х 00(I);
- А + 0 = А0(II);
- B + 0 = B0 (III).
Таблица: группа крови ребенка исходя из групп крови родителей
Очевидно, что утверждение об одинаковой групповой принадлежности у родителей и детей – заблуждение, ведь генетика подчиняется своим законам. Что касается определения группы крови ребенка по групповой принадлежности родителей, то подобное возможно только, если родители имеют первую группу, то есть, в данном случае появление А(II) или B(III) будет исключать биологическое отцовство или материнство. Комбинация четвертой и первой групп приведет к возникновению новых фенотипических признаков (2 или 3 группа), тогда как старые будут утеряны.
Во время переливания крови
Когда все будет готово, медсестра/медбрат получит доступ к одной из ваших вен.
- Если у вас установлен центральный венозный катетер (Central Venous Catheter, CVC), например туннельный катетер в области грудной клетки или периферически вводимый центральный катетер (peripherally inserted central catheter, PICC), медсестра/медбрат, вероятно, использует его для проведения процедуры переливания крови.
- Если у вас установлен имплантируемый порт, например MediPort, медсестра/медбрат будет использовать его для переливания крови. В таком случае будет использоваться игла того же типа, что и для химиотерапии.
- Если имплантированный порт или ЦВК не установлен, медсестра/медбрат установит капельницу внутривенного введения в одну из вен.
После получения доступа к вашей вене, медсестра/медбрат начнет переливание. Эта процедура безболезненная.
Процедура переливания одной дозы красных кровяных клеток обычно занимает от 90 минут до 4 часов. Процедура переливания одной дозы тромбоцитов занимает от 30 до 90 минут. Ваша медсестра/медбрат будет внимательно наблюдать за вашим состоянием во время всей процедуры переливания крови.
Какие есть гемотрансфузионные среды?
Трансфузионные среды включают все компоненты и препараты, которые были созданы на кровяной основе и вводятся в кровеносные сосуды.
- Консервированная кровь. Чтобы сохранить кровь, в нее добавляют консервирующие, стабилизирующие вещества и антибиотики. Длительность хранения связана с типом консервирующего вещества. Максимальный срок — 36 суток.
- Гепаринизированная. Содержит гепарин, хлорид натрия и глюкозу, которые ее стабилизируют. Используется в первые 24 часа, применяется в аппаратах, обеспечивающих кровообращение.
- Свежецитратная. В материал добавляют только стабилизирующее вещество, которое предотвращает свертываемость, — цитрат натрия. Эту кровь используют в первые 5-7 часов.
- Эритроцитарная взвесь. Состоит из эритроцитарной массы и консерванта.
- Замороженные эритроциты. Из крови с помощью центрифуги и растворов удаляют плазму и кровяные тельца, кроме эритроцитов.
- Эритроцитарная масса. С помощью центрифуги кровь разделяют на слои, а после удаляют 65% плазмы.
- Тромбоцитарная масса. Получают с применением центрифуги.
- Лейкоцитарная масса. Применение лейкоцитарной массы показано при септическом поражении, которое не удается вылечить другими методами, при низкой концентрации лейкоцитов и для уменьшения лейкопоэза после химиотерапевтического лечения.
- Жидкая плазма. Используется в первые 2-3 часа. Содержит полезные элементы и белок.
- Сухая плазма. Изготавливается при помощи вакуума из предварительно замороженной.
- Протеин. Используется в спорте, источник аминокислот.
- Альбумин. Применяют при асцитах, тяжелых ожогах и при выведении из шоковых состояний.
Эритроциты и гемоглобин
Проба на биологическую совместимость
Перед процедурой переливания крови необходимо провести биологическую пробу
Проба на биологическую совместимость, по сути — это первый этап непосредственно гемотрансфузии и проводится исключительно врачом. Врач, проводящий пробу, выполняет следующие действия:
- подсоединяет капельную систему и вводит первые 15-20 мл донорской крови струйно;
- останавливает трансфузию;
- ждет 3-5 минут, наблюдая за пациентом. Насторожить должны появление тахикардии, затруднения дыхания, болей в пояснице, озноба или жара.
- если все протекает благополучно, пробу считают положительной и выполняют дальнейшую трансфузию
Конечно, существуют не только группы, описанные в системах AB0 и резус-фактора, так как всего на сегодняшний день описано 250 групп крови. Однако, проведение описанных выше проб на совместимость позволяет выявить несовместимость и по большинству других агглютининов и агглютиногенов, что в итоге делает гемотрансфузиологические мероприятия относительно безопасной процедурой при правильной подготовке.
Из видео вы узнаете как происходит процедура определения совместимости групп крови по резус-фактору:
В клиниках очень часто проводят трансфузию – переливание крови. Благодаря этой процедуре врачи ежегодно спасают жизнь тысячам пациентов
.
Донорский биоматериал необходим при получении тяжелых травм и некоторых патологиях. Причем нужно придерживаться определенных правил, так как при несовместимости реципиента и донора могут возникнуть серьезные осложнения, вплоть до гибели пациента.
Чтобы избежать таких последствий, необходимо проверять совместимость групп крови при переливании и только после этого приступать к активным действиям.
Капля крови спасает жизнь, но может ее и погубить
Получая чужую цельную кровь, организм больного в большей или меньшей степени сенсибилизируется, поэтому, учитывая, что всегда существует опасность иммунизации антигенами тех систем, о которых мы не знаем, в настоящее время медицина почти не оставила абсолютных показаний к трансфузии цельной крови.
Абсолютным показанием к гемотрансфузии является тяжелое состояние больного, грозящее летальным исходом и ставшее результатом:
- Острой кровопотери (потеря составляет более 15% объема циркулирующей крови – ОЦК);
- Кровотечения, как следствие нарушения в системе гемостаза (конечно, лучше было бы перелить недостающий фактор, но его на тот момент может не оказаться в наличии);
- Шока;
- Тяжелой анемии, которую не относят к противопоказаниям;
- Травмы и тяжелые оперативные вмешательства с массивной кровопотерей.
Зато абсолютных противопоказаний для переливания цельной крови более чем достаточно, и основную долю их составляет различная патология сердечно-сосудистой системы. Кстати, для трансфузии некоторых компонентов (эритроцитной массы, например) они могут перейти в разряд относительных:
- Острый и подострый (подострый, когда имеется прогрессирование процесса с декомпенсацией кровообращения) септический эндокардит;
- Свежие тромбозы и эмболии;
- Тяжелые расстройства мозгового кровообращения;
- Отек легкого;
- Миокардиты, миокардиосклероз;
- Пороки сердца с нарушением кровообращения 2Б – 3 степени;
- Артериальная гипертензия, стадия – III;
- Выраженный атеросклеротический процесс сосудов головного мозга;
- Нефросклероз;
- Кровоизлияния в сетчатку глаза;
- Острая ревматическая лихорадка и атака ревматизма;
- Хроническая почечная недостаточность;
- Острая и хроническая печеночная недостаточность.
К относительным противопоказаниям относят:
- Общий амилоидоз;
- Диссеминированный туберкулез легких;
- Повышенную чувствительность к белкам, белковым препаратам, аллергические реакции.
Противопоказания
Практика показала, что переливание крови является очень ответственной операцией по пересадке ткани, с возможным риском отторжения и последующими осложнениями. Не всем пациентам показано проведение этой процедуры, так как всегда существует вероятность нарушения важных процессов в организме в результате гемотрансфузии. Медики обязаны учитывать противопоказания к переливанию крови, которые включают следующие заболевания:
- Гипертония III стадии;
- Сердечная недостаточность, вызванная кардиосклерозом, пороками сердца или миокардитом;
- Гнойные воспалительные процессы во внутренней оболочке сердца;
- Нарушение кровообращения в головном мозге;
- Аллергические реакции;
- Нарушение обмена белков.
В случаях абсолютных показаний к гемотрансфузии, при наличии противопоказаний, проводят переливание крови с применением профилактических мер. Например, при аллергических реакциях используется кровь самого пациента.
Существует риск осложнений после переливания крови у следующих категорий пациентов:
- Женщины, перенесшие выкидыши, тяжелые роды или родившие детей с желтухой;
- Люди с злокачественными опухолями;
- Пациенты, у которых были осложнения при предыдущих переливаниях;
- Больные с септическими процессами, которые имеют длительное течение.
Когда требуется переливание крови
Чаще всего переливание крови – это необходимая, вынужденная процедура, хотя некоторые неоправданно используют еë для попыток омоложения. Гемотрансфузия назначается при потере большого количества крови, геморрагическом шоке, операциях особой сложности. Также переливание крови используют для лечения анемии, устранения последствий интоксикации и в качестве терапии при расстройствах иммунной системы.
Гемотрансфузия имеет и противопоказания. Например, при нарушениях работы сердца, инфаркте, тромбоэмболии и агонии существуют риски появления осложнений. При этих состояниях человеку не следует делать переливание крови, если есть альтернативное лечение.
Последствия несовместимости
Если совместимость при переливании крови и кровезаменителей не была полной, у реципиента могут развиться негативные последствия от такой процедуры.
Нарушения от подобной операции могут быть разными, они бывают связаны с проблемами во внутренних органах или системах.
Появляются частые сбои в работе печени и почек, нарушается метаболизм, деятельность и работа органов кроветворения. Изменения также могут происходить в органах дыхания и нервной системе. Лечение, при любом виде осложнений, должно проводиться как можно раньше, под контролем врача.
Если же несовместимость произойдет при проведении биопробы, человек также почувствует негативные проявления, но в гораздо меньшем объеме. У реципиента может выявиться озноб, болевые проявления в грудной клетке и поясничном отделе позвоночника. Пульс будет учащен, появится чувство тревоги. При обнаружении этих признаков переливание делать нельзя. В настоящее время несовместимость при переливании крови по группам крови практически не встречается.
Гемотрансфузия широко применяется в современной медицине. Как известно, при опустении кровяного русла наступает смерть. Донорская кровь необходима не только при больших кровопотерях, но и при некоторых заболеваниях. Благодаря гемотрансфузии удается спасти жизнь и улучшить здоровье тысячам людей. Теория совместимости крови появилась относительно недавно – в середине прошлого века. Таким образом, появилась возможность избегать тяжелых последствий переливания, обусловленных несовместимостью.
Гемотрансфузия – это серьезная процедура, при проведении которой необходимо строго соблюдать определенные правила. Несовместимость реципиента и донора может привести к тяжелым последствиям, то есть к смерти пациента. При переливании неподходящей крови происходит склеивание эритроцитов (реакция агглютинации) и их разрушение. Совместимость групп крови тщательно проверяется перед тем, как будет проведена процедура.
Методы проведения пробы
Для проведения пробы на совместимость отобранную сыворотку реципиента перемешивают с пробой от донора на листе белой бумаги, наклоняя его в разные стороны. Через пять минут сравнивают результаты, если склеивание эритроцитов не произошло, донор и реципиент совместимы.

Дальше проверяют совместимость пробы при переливании крови по резусу одним из двух способов.
- В чистую пробирку загружают очищенные при помощи физраствора эритроциты донора, разбавляют массу теплым раствором желатина и двумя каплями сыворотки реципиента. Помещают смесь на водяную баню на 10 минут. По истечении этого времени ее разбавляют физраствором в количестве 7 миллилитров и тщательно перемешивают. Если склеивание эритроцитов не зарегистрировано, донор и реципиент совместимы.
- В пробирку для центрифуги капают 2 капли сыворотки реципиента, 1 каплю полиглюкина и 1 каплю крови донора. Пробирку ставят в центрифугу на 5 минут. Затем, разбавляют смесь 5 мл физраствора, ставят пробирку под углом в 90° и проверяют совместимость. При отсутствии склеивания и изменения цвета донор и реципиент совместимы.
Виды переливания крови
В настоящее время цельная кровь переливается крайне редко. В основном производится трансфузия отдельными компонентами, поскольку это безопаснее и эффективнее. В зависимости от того, каким именно компонентом осуществляется переливание крови, выделяют следующие виды процедуры:
- Переливание эритроцитарной массы. Ее выполняют при анемиях. Главной функцией эритроцитов является газообмен — они транспортируют к тканям кислород и удаляют из них углекисный газ. Если эритроцитов недостаточно, развивается анемия, сопровождающаяся симптомами гипоксии. При хронических анемиях организм приспосабливается к такому состоянию и компенсирует его, поэтому такие больные могут чувствовать себя более-менее удовлетворительно, даже при низких уровнях гемоглобина. А вот острая обширная кровопотеря сказывается сразу, поэтому необходимы радикальные меры. В онкологии такие ситуации развиваются на фоне кровопотери во время операции или распада опухоли.
- Переливание плазмы крови. Плазма — это жидкая часть крови без форменных элементов. Она выглядит как жидкость соломенно-желтого цвета. В ней находятся различные белки, ионы, микроэлементы и другие вещества. Из белков наибольший интерес представляют факторы свертывания крови — вещества, которые необходимы для образования кровяного сгустка при развитии кровотечения. Поэтому переливание свежезамороженной плазмы производят при развитии некупируемых кровотечений. Также трансфузию проводят при развитии такого грозного осложнения, как ДВС-синдром, при котором происходит сначала массовое образования тромбов, на которые расходуется весь запас факторов свертывания и тромбоцитов, а потом когда он исчерпает себя, развивается диффузное кровотечение.
- Переливание тромбомассы. Тромбоциты — это кровяные тельца, которые необходимы для образования тромба и остановки кровотечения. Снижение их уровня ниже критического значения может привести к развитию кровотечений. Такие состояния возникают при гемобластозах (лейкозы, лимфомы), после химиотерапии и лучевой терапии.
Количество гемотрансфузий определяется состоянием конкретного пациента. В одном случае достаточно 1-3 процедуры, в другом — требуются регулярные переливания.
Проявлений разных видов рака
Во многом признаки гемобластозов зависят от стадии заболевания. При раке выделяют несколько стадий с ключевыми характеристиками:
- Начальная – злокачественные клетки только образовались, они делятся и накапливаются, внешних симптомов и проявлений нет.
- Развернутая – возникают типичные симптомы конкретного вида рака крови, изменения в крови наиболее характерные.
- Терминальная – перестают помогать препараты, процесс нормального кроветворения полностью угнетен, образуются только раковые клетки.
- Стадия ремиссии (возможна полная либо неполная) с восстановлением нормальных показателей в периферической крови и в составе костного мозга.
- Стадия рецидива – возвращение симптомов болезни с появлением раковых клеток после определенного периода ремиссии.
Основные проявления рака крови типичны именно для развернутой и терминальной стадий. Хотя каждый гемобластоз может иметь свою специфику симптомов. В целом для них типичны следующие проявления:
- частые простуды с осложнениями за счет снижения иммунных функций крови;
- анемия, которая не поддается терапии;
- болезненность костей и крупных суставов;
- постоянная слабость, быстрая утомляемость, бледность.
Для лейкозов будет типично наличие анемии и слабости, приступов головокружения, кровоподтеков и кровоизлияний в белки глаз, десневых кровотечений, сильной боли в области костей, увеличения размеров печени с селезенкой.
Для лимфомы характерны также лимфаденопатии (постоянное и выраженное увеличение лимфоузлов), ночная потливость, повышение температуры на фоне потери веса, зуд кожи.
Для миелоидной болезни типичны переломы костей, усиленная жажда с выделением большого количества мочи, поражения почек, анемия и частые простуды, кровотечения из ран и мест инъекций.
Необходимость процедуры
Не зря люди проходят плановые медицинские осмотры с периодичностью, не реже 1 раза в год. Они сдают анализы крови, делают флюорографию, проверяют зрение и т. д. Лейкоз определяется путем сверки анализа крови на количество тромбоцитов и эритроцитов. Если их количество занижено, то это первый звоночек для сдачи дополнительных анализов. Также стоит задуматься, если происходят кровотечения из носа (в таком случае у пациента могут обнаружить лейкоцитоз — сгущение крови).
 Носовое кровотечение
Носовое кровотечение
Независимо от того, на какой стадии был обнаружен лейкоз (лучше, естественно, на ранней), переливание крови необходимо делать как можно чаще! Необходимость в переливании крови при лейкозе объясняется и тем, что раковые клетки довольно быстро уничтожают здоровые (последние без переливания крови не восстанавливаются). Также нужно учитывать лечение химиотерапией, которое также влияет на разрушение здоровых клеток. Поэтому в комплексном лечении лейкоза частое переливание крови — жизненная необходимость!
Когда трансфузия противопоказана?
Наличие противопоказаний к переливанию крови обусловлено:
- Повышенными рисками возникновения реакции отторжения,
- Усилением нагрузки на сердце и сосуды из-за увеличенного кровяного объема после переливания,
- Обострением воспалительных и злокачественных процессов из-за ускорения метаболизма,
- Увеличением количества продуктов белкового распада, что повышает нагрузку на органы, в функции которых входит выведение из организма токсических и отработанных веществ.
К абсолютным противопоказаниям относятся:
- Инфекционный эндокардит в острой либо подострой форме,
- Отек легких,
- Выраженные нарушения в механизмах мозгового кровоснабжения,
- Тромбозы,
- Миокардиосклероз,
- Склеротические изменения в почках (нефросклероз),
- Миокардиты различной этиологии,
- Третья-четвертая стадия гипертонии,
- Тяжелые пороки сердца,
- Ретинальное кровоизлияние,
- Тяжелые атеросклеротические изменения в сосудистых структурах головного мозга,
- Болезнь Сокольского-Буйо,
- Печеночная недостаточность,
- Почечная недостаточность.
Гемолиз чужеродных эритроцитов
Относительные противопоказания:
- Амилоидная дистрофия,
- Высокая чувствительность к белку, аллергии,
- Диссеминированный легочный туберкулез.
Лечащий врач взвешивает все за и против, которые связаны с показаниями и противопоказаниями, и принимает решение относительно целесообразности проведения процедуры.
Процесс переливания
Только врачи с высокой квалификацией допускаются к процедуре переливания крови, потому как проводить ее наобум, без подготовки и определенной системы, строго запрещается (и даже уголовно наказуемо!). Тем более процесс переливания крови при лейкозе сопровождается определенными обязательными условиями, которые упираются в следующее: селекция группы и резус-фактора крови. В противном случае эффекта от лечения не будет, так как переливанием крови можно вылечить множество различных заболеваний, а в данном конкретном случае лечить нужно исключительно лейкоз!
Эффективное лечение различных заболеваний переливанием крови происходит за счет разделения на составляющие крови: эритроциты, тромбоциты, плазма или лейкоциты. Правда, при этом используют специальное медицинское оборудование.
Если рассматривать детально переливание при лейкозе, то стоит отметить, что из крови отбирают чаще всего эритроциты, а реже — тромбоциты. Естественно, у донора, для пациента, забирают не всю кровь, а только выше описанные компоненты (в зависимости от характера лейкоза), а остальное переливают обратно донору. Данный способ лечения лейкемии является самым эффективным и безопасным.
При возвращении плазмы донору, кровь быстрее восстанавливается по остальным ее компонентам и, в следствии, можно чаще проводить переливания, чем обычным способом.
Перед переливанием крови
Перед процедурой переливания мы определим вашу группу крови с помощью анализа, который называется «группа крови и резус-фактор». Для обработки анализа банку крови может потребоваться от 2 до 4 часов. Если у вас есть неожиданные показатели, это может занять больше времени. Основываясь на результатах вашего анализа на группу крови и резус-фактор, ваш медицинский сотрудник сможет удостовериться в том, что кровь или клетки крови, получаемые во время переливания, безопасны для вас.
Ваш медицинский сотрудник также обсудит с вами риски, связанные с переливанием крови. Вероятность возникновения аллергической реакции во время или после процедуры переливания очень мала. Наиболее частыми нежелательным реакциям относятся температура 100,4 °F (38 °C), озноб и сыпь. Их можно устранить с помощью лекарств. Реакции на переливание крови редко бывают опасными для жизни.
Подготовка
Чтобы предотвратить возникновение осложнений у детей и у взрослых, перед процедурой проводится тщательная подготовка.
Первое, что требуется сделать, – узнать, какой у пациента резус-фактор, затем выясняется группа крови. Только после получения этих данных можно приступать к поиску донора.
Также медику требуется провести определенные исследования, чтобы выяснить, имеются ли у пациента хронические заболевания или противопоказания.
Если есть возможность, за 48 часов до переливания рекомендуется взять кровь пациента для проведения биологических проб и тестов на аллергическую реакцию.
Резус–фактор
При научных исследованиях в 1940 году в крови макаки был найден антиген, который в дальнейшем получил наименование резус-фактор. Он является наследственным и зависит от расовой принадлежности. Те люди, в крови которых имеется этот антиген, являются резус-положительными, а при его отсутствии резус-отрицательными.
Совместимость при переливании:
- отрицательный резус подходит для переливания людям с отрицательным резусом;
- положительный резус совместим с кровью любого резуса.
Если использовать резус-положительную кровь пациенту с резус-отрицательной категорией, то в его крови выработаются специальные антирезус-агглютинины, а при еще одной манипуляции произойдет склеивание эритроцитов. Соответственно, такое переливание осуществлять нельзя.
Любая трансфузия – стресс для человеческого организма. Цельную кровь переливают только в том случае, если потеря этой биологической жидкости достигает 25% и выше. При утрате меньшего объема используют кровезаменители. В других случаях показано переливание определенных компонентов, например, только эритроцитарной массы, в зависимости от вида поражения.
Немного истории
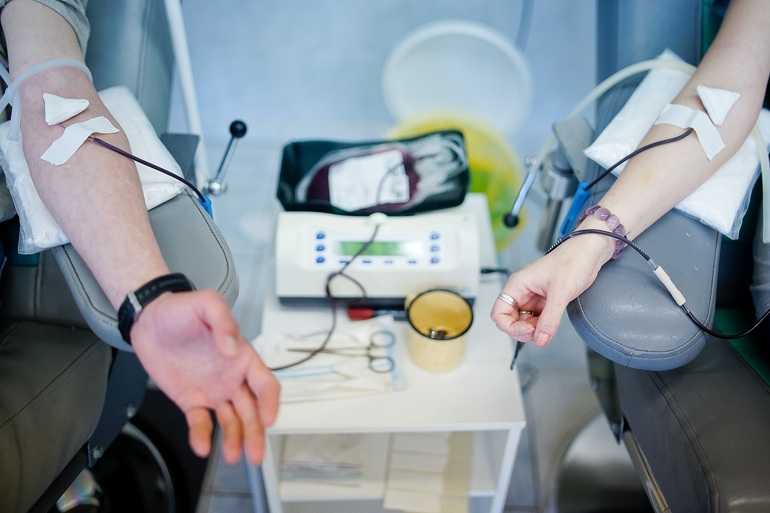
Под переливанием (гемотрансфузией) подразумевается лечебная процедура, во время которой в вену человека вливают кровь или её отдельные компоненты, взятые у донора или самого больного, а также лимфу, проникшую в полости тела в результате травмы или хирургической операции.
Медики ещё в древние времена отмечали необратимость гибели человека при большой кровопотере. Кровь считалась носителем жизни, ею поили пациента для излечения.
В семнадцатом веке впервые было осуществлено переливание от животного человеку, но оно привело к ухудшению состояния и смерти больного. В последующем было проведено ещё несколько неудачных попыток. В 1848 г. в России был издан «Трактат о переливании крови». Но повсеместно гемотрансфузия стала практиковаться только в начале двадцатого века, когда учёные смогли разделить кровь людей на группы.
В 1926 году произошло открытие в Москве первого в мире института гемотрансфузии под руководством А. Богдановича. В 1932 г. А. Филатов и Н. Карташевский впервые придумали, как переливать не только цельную кровь, но и её компоненты, разработали способы консервирования плазмы, используя лиофильную сушку. Они также являются создателями первых кровезаменителей.
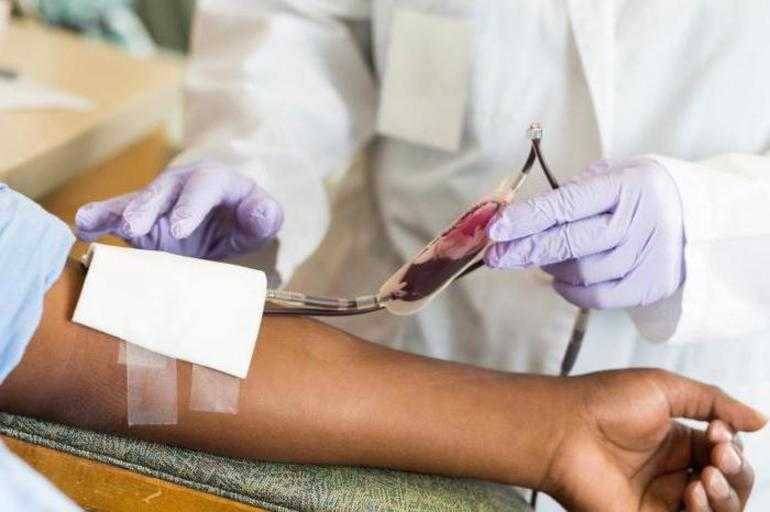
Сегодня гемотрансфузия считается важной процедурой пересадки ткани. После её проведения существует вероятность отторжения клеток и появления реакции несовместимости тканей
Подобные осложнения происходят из-за функционально неполноценных компонентов крови, иммуноглобулинов и иммуногенов. Если правильно вливать пациенту собственный материал, этого не случится. Чтобы снизить риски возможных патологий и вероятность возникновения вирусных и других заболеваний, современная медицина отошла от инфузии полной крови. Ей предпочли переливание конкретных компонентов, необходимых для лечения определённой болезни.


























